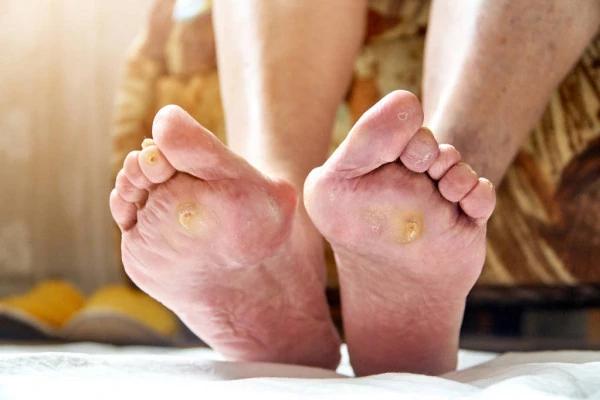
Диабетическая стопа: симптомы, лечение, принципы ухода за ногами
Диабетическая стопа – это целый комплекс симптомов, которые часто становятся следствием осложненного течения сахарного диабета. В результате происходит поражение мягких тканей. Если вовремя не обратить внимание на проблему и не начать своевременное лечение, последствия могут быть очень серьезными, вплоть до летального исхода. Более, чем у 90% случаев диабетическая стопа развивается у пациентов с сахарным диабетом 2 типа.
Причины развития
Главной причиной, по которой развивается диабетическая стопа у больного с диагнозом сахарный диабет, является высокая концентрация сахара в крови. Это приводит к тому, что проводимость и состояние сосудов нарушается, возникает трофическое поражение тканей, которое пациент может вначале не замечать из-за того, что чувствительность конечности снижается. Но если в ранку или на другое повреждение на коже попадет инфекция, развивается язва. В тяжелых случаях больному приходится ампутировать конечность.
Предрасполагающими факторами к развитию патологии становятся:
- травмы конечности;
- развитие грибка стопы или ногтей, которые способствуют быстрому расширению границ язвы;
- нарушение кровообращения;
- лишний вес;
- невропатические заболевания, при которых снижается чувствительность конечности, и пациент перестает замечать повреждения на них;
- вросший ноготь, провоцирующий инфицирование тканей стопы.
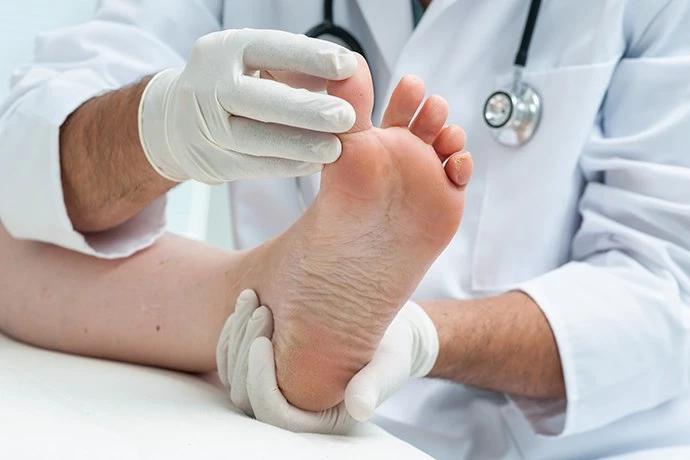

Оценка чувствительности стопы
Признаки диабетической стопы
На начальном этапе развития диабетическая стопа не дает ярких симптомов, поэтому пациенты часто начинают обращать внимание на осложнение уже тогда, когда происходят серьезные изменения в тканях. Первыми признаками, на которые стоит обращать внимание, являются:
- появление хромоты;
- ощущение тяжести в нижних конечностях;
- отечность ног или их распухание;
- чувство онемения конечностей;
- повышенная сухость кожных покровов на ногах;
- формирование на стопе трещин, которые не заживают длительное время;
- появление на стопе мелкой сыпи;
- частое появление мозолей на стопах;
- изменение оттенка кожи на пораженной стопе.
Чаще всего конечность приобретает красный оттенок, хотя у некоторых пациентов выглядит бледной или синеватой. На ней отчетливо заметны волдыри, язвочки или ранки. Потовые железы на стопе перестают функционировать.
Без лечения картина начинает усугубляться. Пациент замечает характерные для диабетической стопы симптомы:
- при нейропатической диабетической стопе повышается болевой порог конечности, хорошо прослеживается артериальный пульс, меняется оттенок кожных покровов;
- при ишемической форме эпидермис становится бледным, а конечность – холодной, заметна артериальная недостаточность, возникает некроз тканей;
- при смешанной патологии неприятные ощущения могут не беспокоить пациента, при этом у него развивается артроз или артрит, повышается риск переломов и вывихов.
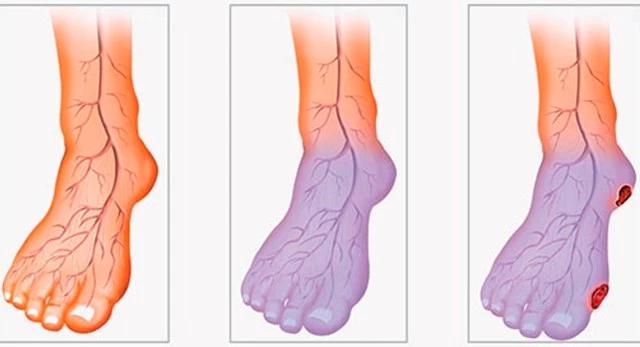

Стадии образования язв при синдроме диабетической стопы
Диагностика
При подозрении на развитие диабетической стопы пациенту важно, как можно раньше обратиться за медицинской помощью. Диагностикой патологии занимается невролог совместно с эндокринологом. При первом осмотре врач определяет чувствительность тканей, уровень оксигемоглобина в крови, проверяет кровоток, визуализирует ссадины, ранки и другие повреждения.
После этого назначается дополнительное обследование, включающее:
- рентгенограцию;
- анализ крови на глюкозу;
- УЗИ вен и доплерографию.
Лечение
Выбор лечения зависит от многих факторов: причина, степень развития патологии, общее состояние пациента и т. д. В начале больному подбирают консервативную терапию, которая включает применение:
- антибактериальных препаратов;
- обезболивающих средств;
- препаратов, способствующих нормализации уровня сахара в крови или корректируют дозу инсулина;
- лекарственных средств, нормализующих кровообращение в сосудах ног;
- препаратов для обработки и обеззараживания язв;
- диуретиков, антагонистов кальция.
Если своевременно не начать лечение, язвы повредят сосуды, кости и другие ткани. В такой ситуации пациенту необходимо проведение операции:
- Ангиопластика. Во время операции проводят восстановление кровообращения в сосудах. Такое вмешательство дает возможность сохранить конечность.
- Некрэктомия. Операция проводится в случае, когда площадь некротической ткани превышает 2 см. В ходе вмешательства врач проводит иссечение поврежденного участка, захватывая при этом частично здоровую ткань.
- Аутовенозное шунтирование. Для обеспечения ступни достаточным количеством крови врач собирает венозную ветку.
- Эндартерэктомия. Во время операции проводится очистка артерий от атеросклеротических отложений с восстановлением кровообращения через нее.
- Стентирование артерий. Проводится, если выявлено склеивание сосудистых стенок. Чтобы их восстановить, хирург устанавливает в артерию специальную сеточку.
На этапе реабилитации врач может рекомендовать физиотерапевтическое лечение диабетической стопы:
- УВЧ для улучшения кровообращения, обезболивания и с целью устранения воспалительного процесса;
- магнитотерапия для стимуляции местного иммунитета, укрепления сосудистых стенок и улучшения проницаемости сосудов;
- фототерапия помогает ускорить заживление раны и язвы;
- фонофорез – ускоряет процесс восстановления поврежденных тканей.
Кроме этого, лечение диабетической стопы должно сопровождаться лечебной гимнастикой, диетой, качественным уходом за ногами, ношением только качественной и удобной обуви. А при появлении любых симптомов важно обращаться за помощью к врачу, который проведет комплексное обследование и подберет подходящее лечение.